Útero de substituição: entenda como a técnica tem ajudado a formar famílias no Brasil
Quando uma pessoa deseja ter um filho biológico, mas não tem o útero para gestar essa criança, ela pode contar com um útero de substituição.

Dia Mundial do Sono: entenda como o sono influencia a fertilidade
O sono ajuda a regular a produção de hormônios fundamentais no controle dos ciclos menstruais e da ovulação.

É possível nascer infértil? Entenda!
Entre as características que podemos herdar, estão aquelas que interferem na nossa fertilidade.

Teste de análise cromossômica de embriões: o que é? É seguro?
Na prática, esse teste vai ajudar a identificar quais embriões têm mais chances de nascimento, prevenindo abortos e problemas de saúde do bebê.

Casais soropositivos podem ter filhos com segurança! Entenda como entra a reprodução assistida nesses casos
Ainda que casais soropositivos não possam fazer sexo sem camisinha, é possível que eles tenham seus filhos biológicos. E o melhor: sem transmitir o vírus HIV a eles.
FIV e Inseminação Intrauterina: qual o mais eficaz?
Após receberem a notícia de que vão precisar do auxílio da medicina reprodutiva para conceber os seus filhos, dois procedimentos “famosos” são a FiV e a IIU

Menu de bebês? O que você precisa saber sobre o primeiro projeto de úteros artificiais
Um vídeo de divulgação do trabalho do produtor e cineasta, com formação em biologia molecular, Hashem Al-Ghaili, causou alvoroço na Internet no final de 2022.
Espermograma: entenda como interpretar os resultados deste exame
O espermograma ajuda a mensurar a concentração, a motilidade e a morfologia dos espermatozoides e a análise dos seus resultados deve ser feita com cautela.

Miomas atingem até 80% das mulheres em idade fértil e podem ser assintomáticos ou levar à infertilidade
Um mioma surge quando há um crescimento focal anormal de tecido fibroso, formando um tumor benigno no útero, e isso pode afetar até 80% das mulheres.
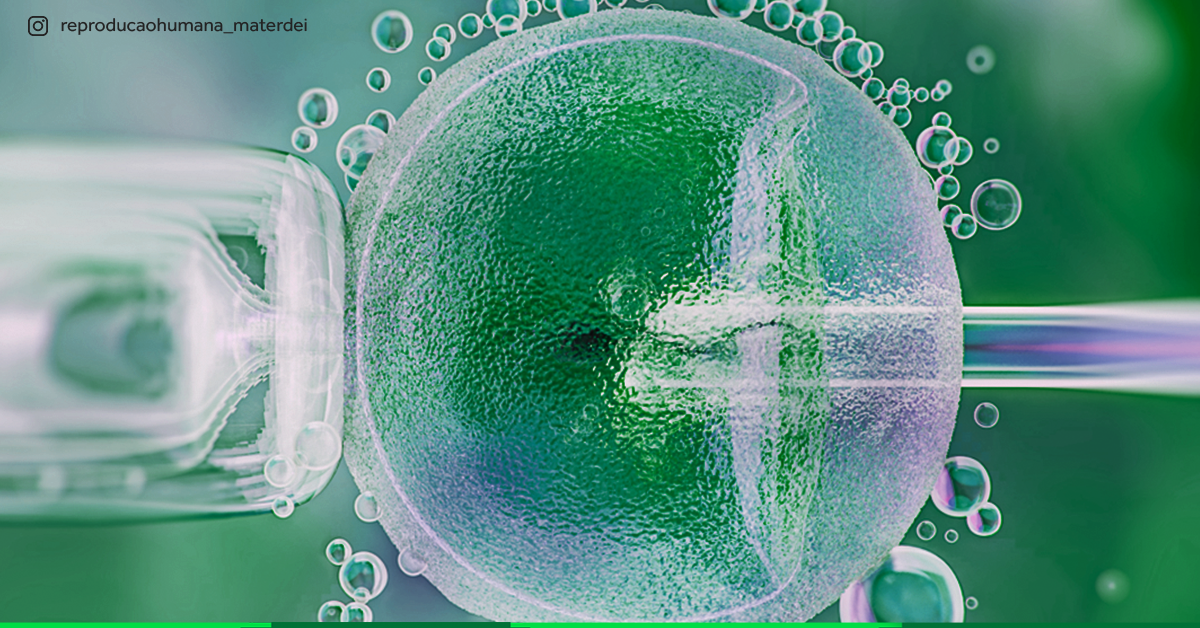
3 principais métodos de reprodução assistida
Apesar de muitas pessoas conhecerem os nomes dos métodos de reprodução assistida, nem sempre elas sabem como esses tratamentos acontecem.
