
Testosterona e fertilidade do homem: entenda a relação
As pessoas sempre ouvem falar em testosterona, mas poucas compreendem, de fato, o papel desse hormônio na saúde reprodutiva masculina. Ele é fundamental para a produção e amadurecimento de espermatozóides nos testículos, além de ser responsável pelo desejo sexual e pela ereção.
Talvez pelo hormônio estar associado à potência sexual masculina, existe o mito de que suplementar a testosterona aumenta a fertilidade, o que pode ser muito perigoso para a saúde do homem. Na verdade, ingerir ou aplicar a testosterona sem indicação e orientação médica pode causar um sério desequilíbrio no organismo, levando à redução ou parada da produção de espermatozóides.
Como a testosterona atua na fertilidade masculina
O papel da testosterona na fertilidade masculina começa na gravidez, em que esse hormônio inicia a diferenciação sexual. Os órgãos reprodutores masculinos se desenvolvem e os testículos descem do abdômen até o saco escrotal.
Mais tarde, na adolescência, a testosterona faz com que os meninos comecem ter mais pêlos no corpo. O pênis se desenvolve, as cordas vocais ficam mais espessas e, finalmente, a espermatogênese se inicia.
Ou seja, a fertilidade masculina está profundamente atrelada à testosterona, desde o útero. Afinal, sem o desenvolvimento apropriado dos órgãos sexuais, o homem terá dificuldades de produzir espermatozóides.
Pelo mesmo motivo, na vida adulta, se os níveis de testosterona estiverem baixos, a produção de espermatozóides pode também estar impactada, além de afetar a disposição, cognição e até a constituição óssea do corpo. Esse desequilíbrio metabólico pode ser causado pela obesidade, estresse, doenças crônicas e até mesmo alguns tipos de medicamentos.
Entretanto, suplementar esse hormônio por conta própria pode piorar a situação e até mesmo levar à um caso grave de infertilidade.
Porque tomar testosterona não é uma boa estratégia para aumentar a fertilidade
Os hormônios funcionam sob um delicado equilíbrio no organismo de ambos os sexos. Se o homem utiliza testosterona exógena (seja ela em gel, injeção ou comprimidos), isso causará um aumento além do normal nos níveis desse hormônio no sangue, o que pode diminuir a produção dos hormônios que estimulam a produção natural de testosterona e a produção de espermatozóides. Assim,
Esse é um dos motivos pelos quais os homens com testosterona baixa devem sempre procurar um médico para tratar o problema, e jamais administrar o hormônio por conta própria, sob o risco de se tornar infértil. Isso vale, também, para aqueles que utilizam a testosterona para ganhar mais massa muscular.
Como manter o equilíbrio hormonal e preservar a fertilidade
O pico de testosterona, no homem, ocorre durante a adolescência. A partir dos 30 anos, esse hormônio de fato diminui, mas, geralmente, não a ponto de causar infertilidade.
Na grande maioria dos casos, os homens que ficam com baixos níveis de testosterona têm hábitos de vida pouco saudáveis, como sedentarismo, má alimentação, tabagismo e consumo excessivo de álcool. Todos esses elementos prejudicam o bom funcionamento do metabolismo.
Por isso, a melhor forma de manter o equilíbrio hormonal e preservar a fertilidade é ter uma vida saudável.
Conheça a Criptorquidia, uma condição que pode causar infertilidade masculina
A criptorquidia é uma alteração genital bastante comum, podendo acometer até 4% das crianças nascidas a termo e até 45% dos meninos nascidos prematuramente. Esse problema ocorre quando um ou os dois testículos estão ausentes no saco escrotal, por anomalias no desenvolvimento fetal. Caso o bebê não receba o tratamento adequado, poderá ter problemas de infertilidade na vida adulta e até câncer. .
A criptorquidia é uma alteração genital bastante comum, podendo acometer até 4% das crianças nascidas a termo e até 30% dos meninos nascidos prematuramente. Esse problema ocorre quando um ou os dois testículos estão ausentes no saco escrotal, por anomalias no desenvolvimento fetal. Caso o bebê não receba o tratamento adequado, poderá ter problemas de infertilidade na vida adulta e até câncer. .
Durante o desenvolvimento do bebê, no útero, os testículos crescem e começam o seu trajeto de descida para a bolsa escrotal, chegando na região no fim da gestação.
Ainda não está totalmente claro quais mecanismos podem interromper esse processo, mas algumas possíveis causas da criptorquidia parecem ser prematuridade no nascimento, baixo peso do bebê, tabagismo e consumo de bebida alcoólica pela mãe.
Na maioria das vezes vezes, a migração espontânea ocorre naturalmente após o nascimento, mas é importante que os pais fiquem atentos.
Após alguns meses, caso o testículo não desça até o saco escrotal, uma cirurgia é indicada, devendo ser realizada até o bebê completar dois anos de idade.
Diagnóstico da criptorquidia e teste da bolinha
O diagnóstico da criptorquidia pode ser feito pelo médico logo após o nascimento ou nos primeiros dias de vida, através da palpação do saco escrotal. Caso o profissional note que o bebê tem essa condição, ele irá orientar que os pais façam o “teste da bolinha” periodicamente, durante os próximos meses.
Recomenda-se que a cirurgia de correção dos testículos seja realizada até os 12 meses do bebê, não devendo ultrapassar os dois anos de idade.
Atualmente, o tratamento precoce (ao redor dos seis meses) é mais indicado porque está associado a um melhor desenvolvimento testicular, maior potencial de fertilidade e redução do risco de malignização.
Afinal, na criptorquidia, o testículo fica inoperante, fazendo com que o risco de desenvolver câncer testicular seja até oito vezes maior do que a população em geral. Além disso, os tumores costumam ser mais agressivos.
Infertilidade pode ser uma das complicações da criptorquidia
Um dos motivos pelos quais a criptorquidia pode causar infertilidade é a temperatura aumentada quando o testículo se encontra na região abdominal, o que diminui a produção, concentração e qualidade dos espermatozoides.
Não é incomum que pacientes que trataram essa condição após a puberdade apresentem azoospermia, que é a ausência de espermatozoides no sêmen. Naturalmente, sem os gametas masculinos, não é possível engravidar naturalmente.
Para os homens que já apresentam azoospermia, a reprodução assistida pode ajudar a realizar o sonho da paternidade.
Em alguns casos, uma biópsia testicular pode ajudar a identificar a presença de espermatozóides. Se os gametas forem encontrados, podemos realizar uma punção para extraí-los e realizar uma fertilização in vitro ou ICSI.
Entretanto, se o paciente realmente não possuir espermatozóides, a utilização de bancos de sêmen possibilita a doação anônima de gametas masculinos para inseminação artificial ou FIV.
De qualquer forma, recomendamos a todos os pais que observem as condições dos testículos do bebê para prevenir essas possíveis complicações como a infertilidade e até mesmo o câncer.
A criptorquidia é uma alteração genital bastante comum, podendo acometer até 4% das crianças nascidas a termo e até 45% dos meninos nascidos prematuramente. Esse problema ocorre quando um ou os dois testículos estão ausentes no saco escrotal, por anomalias no desenvolvimento fetal. Caso o bebê não receba o tratamento adequado, poderá ter problemas de infertilidade na vida adulta e até câncer. .
Durante o desenvolvimento do bebê, no útero, os testículos crescem e começam o seu trajeto de descida para a bolsa escrotal, chegando na região no fim da gestação.
Ainda não está totalmente claro quais mecanismos podem interromper esse processo, mas algumas possíveis causas da criptorquidia parecem ser prematuridade no nascimento, baixo peso do bebê, tabagismo e consumo de bebida alcoólica pela mãe.
Na maioria das vezes vezes, a migração espontânea ocorre naturalmente após o nascimento, mas é importante que os pais fiquem atentos.
Após alguns meses, caso o testículo não desça até o saco escrotal, uma cirurgia é indicada, devendo ser realizada até o bebê completar dois anos de idade.
Diagnóstico da criptorquidia e teste da bolinha
O diagnóstico da criptorquidia pode ser feito pelo médico logo após o nascimento ou nos primeiros dias de vida, através da palpação do saco escrotal. Caso o profissional note que o bebê tem essa condição, ele irá orientar que os pais façam o “teste da bolinha” periodicamente, durante os próximos meses.
Recomenda-se que a cirurgia de correção dos testículos seja realizada até o 5º mês do bebê, não devendo ultrapassar os dois anos de idade.
Atualmente, o tratamento precoce (ao redor dos seis meses) é mais indicado porque está associado a um melhor desenvolvimento testicular, maior potencial de fertilidade e redução do risco de malignização.
Afinal, na criptorquidia, o testículo fica inoperante, fazendo com que o risco de desenvolver câncer testicular seja até oito vezes maior do que a população em geral. Além disso, os tumores costumam ser mais agressivos.
Infertilidade pode ser uma das complicações da criptorquidia
Um dos motivos pelos quais a criptorquidia pode causar infertilidade é a temperatura aumentada quando o testículo se encontra na região abdominal, o que diminui a produção, concentração e qualidade dos espermatozoides.
Não é incomum que pacientes que trataram essa condição após a puberdade apresentem azoospermia, que é a ausência de espermatozoides no sêmen. Naturalmente, sem os gametas masculinos, não é possível engravidar naturalmente.
Para os homens que já apresentam azoospermia, a reprodução assistida pode ajudar a realizar o sonho da paternidade.
Em alguns casos, uma biópsia testicular pode ajudar a identificar a presença de espermatozóides. Se os gametas forem encontrados, podemos realizar uma punção para extraí-los e realizar uma fertilização in vitro ou ICSI.
Entretanto, se o paciente realmente não possuir espermatozóides, a utilização de bancos de sêmen possibilita a doação anônima de gametas masculinos para inseminação artificial ou FIV.
De qualquer forma, recomendamos a todos os pais que observem as condições dos testículos do bebê para prevenir essas possíveis complicações como a infertilidade e até mesmo o câncer.

Como preservar a fertilidade quando o tratamento do câncer precisa ser imediato?
O câncer de mama é mais comum em mulheres que já passaram pela menopausa, mas muitos estudos têm apontado que cerca de 10 a 15% dos novos casos acomete mulheres que ainda estão em idade reprodutiva. Muitas delas ainda não tiveram filhos, fazendo da preservação da fertilidade uma medida importante antes de iniciar o tratamento.
Tanto a quimioterapia quanto a radioterapia podem afetar significativamente a capacidade reprodutiva de homens e mulheres, seja inutilizando ou dificultando a produção de gametas ou prejudicando a saúde uterina ou ovariana.
Atualmente, existem diversas técnicas para permitir que os pacientes com câncer consigam ter filhos biológicos depois de vencer a doença. Entretanto, eles costumam atrasar o tratamento oncológico em cerca de duas a três semanas, o que pode ser um obstáculo em alguns casos.
Caso o câncer seja agressivo ou tenha sido descoberto num estágio mais avançado, pode não ser recomendado esperar a estimulação ovariana necessária para a criopreservação de óvulos ou Fertilização In Vitro, métodos mais comumente utilizados em oncofertilidade.
Ainda assim, é possível realizar o sonho de engravidar quando o tratamento de câncer precisa ser imediato, mas os métodos são um pouco mais delicados e, em alguns casos, ainda considerados experimentais.
Criopreservação do tecido ovariano
A criopreservação do tecido ovariano busca preservar óvulos dentro dos folículos ovarianos, onde ficam alojados um grande número de gametas. Como não é necessário esperar a maturação dos óvulos ou estimular o ovário hormonalmente para realizar essa técnica, ela é indicada para pacientes oncológicos que precisam iniciar o tratamento de imediato.
O fragmento do tecido é colhido por cirurgia minimamente invasiva antes de serem iniciadas as sessões de quimio ou radioterapia, para então ser criopreservado. Após a conclusão do tratamento, o tecido poderá ser descongelado e transplantado de volta para o corpo da paciente. Se o tecido transplantado for suficientemente vascularizado e os ovários estiverem em bom funcionamento, a gravidez espontânea é possível.
Maturação In Vivo
Considerado, ainda, um método experimental de preservação da fertilidade, a maturação in vivo consiste na coleta de óvulos imaturos, ou seja, antes da ovulação espontânea. No laboratório, eles são maturados por 24h a 48h em um meio de cultura com pequenas quantidades de hormônios. Após esse processo, eles poderão ser criopreservados ou fertilizados in vitro para futura implantação.
As pesquisas a respeito da maturação in vitro ainda são um pouco escassas, mas diversos avanços tecnológicos parecem ter refinado a técnica, oferecendo resultados comparáveis a outros métodos de preservação da fertilidade.
Doação de gametas e Fertilização In Vitro (FIV)
Caso o tratamento de câncer tenha causado falência ovariana precoce na paciente mas seu útero continua viável para gestação, a mulher pode optar por receber uma doação de óvulo de outra paciente e, então, realizar a Fertilização In Vitro a partir do esperma do companheiro ou do banco de doação.
No Brasil, a doação de gametas segue uma série de regras estabelecidas pelo Conselho Federal de Medicina (CFM), de maneira que a doação de óvulos e sêmen seja anônima e segura.
Depois que o óvulo é fecundado, o embrião é cultivado em laboratório para então ser transferido para o útero da paciente, onde precisa se fixar e continuar seu desenvolvimento. Se você quiser entender melhor sobre essa etapa, leia nosso post sobre como se programar para a transferência de embrião.

Oncofertilidade devolve a esperança de ter filhos a pacientes com câncer
O tratamento do câncer de mama, muitas vezes, traz conseqências significativas para a vida da mulher. Principalmente para pacientes jovens, uma das mais impactantes é a perda da fertilidade, que pode ser causada tanto pela quimioterapia.
Para mudar essa expectativa, antes que a paciente passe pelo tratamento oncológico, recorremos à oncofertilidade, uma especialidade da reprodução humana que visa preservar a fertilidade de pacientes oncológicos por meio de diferentes técnicas e levando em conta fatores como idade, estágio do câncer e quantidade de gametas disponíveis.
A importância da oncofertilidade
Uma análise estatística, realizada em 2018 pelo Instituto Nacional do Câncer (INCA), apontou que, apesar da alta incidência de câncer de mama no Brasil, a mortalidade pela doença está relativamente baixa.
Um dos motivos parece ser a descoberta cada vez mais frequente, da doença em estágios iniciais, quando as chances de cura são maiores. Ano a ano, o país vem conseguindo aumentar o percentual de diagnósticos precoces, passando de 17,3%, em 2000, para 27,6%, em 2015. Na prática, isso significa que muitas mulheres diagnosticadas com o câncer sobrevivem à doença e seguem com seus planos, incluindo o de engravidar.
O câncer de mama é mais frequente em mulheres acima de 50 anos que, frequentemente, já tiveram filhos. Entretanto, 5 a 7% das pacientes diagnosticadas com a doença são jovens, fazendo com que a descoberta do câncer também impacte o sonho de ser mãe.
Isso ocorre porque o tratamento com a quimioterapia podem causar infertilidade, principalmente se a reserva ovariana (quantidade de óvulos disponíveis nos ovários) da paciente já for baixa devido à sua idade ou outros fatores.
Quimioterapia
A quimioterapia costuma funcionar matando células de divisão rápida, como a de tumores. Entretanto, outras células saudáveis do corpo humano também têm essa característica, como os óvulos e folículos capilares, por exemplo. Em outras palavras, a quimioterapia causa infertilidade pelos mesmos motivos que causa queda de cabelo.
Quanto maior a dose e variedade de quimioterápicos utilizados no tratamento, maiores as chances de a mulher passar por uma insuficiência ovariana prematura.
Como a oncofertilidade funciona
O objetivo da oncofertilidade é realizar algum tipo de tratamento para preservar a fertilidade feminina antes de iniciar o tratamento do câncer, que deve ser feito o mais rápido possível.
Portanto, é muito importante que o médico explique para a paciente os possíveis impactos do tratamento com a quimioterapia sobre os ovários, para que o tratamento de oncofertilidade não atrase o tratamento de câncer.
O primeiro passo deve ser uma avaliação especializada em um centro de reprodução humana para se definir qual será a melhor estratégia de preservação da fertilidade para a paciente.
As possibilidades de oncofertilidade são as seguintes:
Criopreservação de óvulos
O objetivo dessa técnica é congelar os óvulos da paciente para uma utilização futura. Para isso, é necessário submeter à paciente à estimulação ovariana, para depois coletar os oócitos e congelá-los com segurança..
FIV e Criopreservação de embriões
Outra opção, se a paciente já tiver um parceiro, é a fertilização in vitro com a criopreservação dos embriões e posterior implantação após o fim do tratamento de câncer.
Criopreservação do tecido ovariano
Nessa técnica, um fragmento do tecido do córtex ovariano é removido cirurgicamente antes do início do tratamento para câncer de mama. Como esse tecido é rico em oócitos, ele pode ser criopreservado para um futuro transplante ou para maturação uma maturação desses óvulos em laboratório. A criopreservação do tecido ovariano pode ser útil para mulheres que precisam iniciar o tratamento de câncer imediatamente, e não há tempo de realizar a estimulação ovariana.
Supressão medicamentosa da função ovariana
Por meio de injeções mensais ou trimensais, é possível paralisar o funcionamento dos ovários da paciente enquanto ela se submete à quimioterapia. Esse é um tratamento ainda com baixas taxas de sucesso para a preservação da fertilidade.
As substâncias presentes nas injeções são capazes de suprimir o recrutamento de oócitos para maturação, minimizar o fluxo sanguíneo para os ovários ou proteger os óvulos diretamente dentro do órgão.
A escolha entre esses diferentes métodos deve ser feita de maneira estratégica por uma equipe multidisciplinar, levando em conta tanto o status de fertilidade da paciente antes do diagnóstico quanto seu estado clínico em relação ao câncer.
Aqui no Centro de Reprodução Humana do Mater Dei, estamos prontos para ajudar pacientes oncológicas a preservar sua fertilidade com segurança e humanidade. Ficou alguma dúvida? É só deixar um comentário!
Trombofilia: Conheça a doença e sua relação com a fertilidade
A trombofilia tem assustado muitas mulheres, principalmente em associação ao uso de anticoncepcionais hormonais.
Para quem quer engravidar, a preocupação é ainda maior, já que a doença pode causar uma série de dificuldades obstétricas, inclusive, dificultando o tratamento para fertilização in vitro.
A trombofilia pode ser definida como uma predisposição a desenvolver trombose, doença caracterizada pela formação de coágulos de sangue (trombos). O problema é causado por uma alteração na ação das proteínas responsáveis pela coagulação sanguínea, e costuma ser assintomático até o episódio trombótico acontecer.
O que causa a trombofilia
Pessoas com histórico familiar de trombose e predisposição à diminuição do fluxo sanguíneo estão mais sujeitas à trombofilia, podendo apresentar mutação em fatores de coagulação do sangue ou nos inibidores fisiológicos da coagulação.
Isso não quer dizer que se parentes diretos seus tiveram episódios de trombose, você necessariamente viverá o mesmo. Entretanto, interações com determinados componentes adquiridos podem aumentar significativamente as chances de ter um ou mais episódios.
Fatores adquiridos também podem colocar em risco aumentado de trombose pessoas sem histórico familiar da doença. Obesidade, períodos de imobilidade, tabagismo, medicamentos hormonais como os anticoncepcionais, tumores, diabetes, pressão e colesterol altos podem predispor a eventos trombóticos.
Trombofilia e fertilidade: qual a relação?
Durante a gravidez, o corpo feminino passa por uma série de mudanças para se preparar para o momento do parto. Uma delas é um aumento nos fatores coagulantes, para evitar hemorragias durante e após o nascimento do bebê.
Isso significa que mulheres portadoras de trombofilia têm maiores riscos de desenvolver coágulos durante a gestação, inclusive nos vasos da placenta, o que pode levar a problemas como descolamento prematuro de placenta, pré-eclâmpsia, óbito fetal, prematuridade, entre outros. Perdas gestacionais repetidas também podem estar relacionadas às trombofilias, mas esta associação é complexa, e se aplica a todos os casos.
Não é incomum que mulheres só descubram o problema depois de muitas tentativas frustradas de gravidez, quando procuram a reprodução assistida. Geralmente, o médico responsável vai suspeitar presença de trombofilia a partir do histórico da paciente, e solicitar os exames necessários para confirmar o diagnóstico.
É possível engravidar mesmo com trombofilia
Para potencializar as chances de engravidar e minimizar os riscos durante a gestação, a portadora de trombofilia deve ter o acompanhamento de um especialista em reprodução humana, além do hematologista.
Para se alcançar o sonhado bebê, o médico vai solicitar os exames necessários para a avaliação de todas os fatores que podem estar relacionados à perda gestacional e indicar o tratamento adequado. Muitas vezes, pode ser indicada a fertilização in vitro (FIV), processo começa pela estimulação ovariana, e a paciente pode iniciar o tratamento com anticoagulantes já esta etapa. Mas este tratamento tem que ser bem indicado e monitorado para não colocar em risco a saúde da mulher e do bebê.
Não existe uma receita única para todos os casos e o uso indiscriminado de anticoagulantes pode predispor a complicações hemorrágicas, potencialmente sérias. Por isso, a avaliação completa e individualizada e o aconselhamento é fundamental na definição do tratamento.
E para as mulheres com diagnóstico de trombofilia, o tratamento adequado é fundamental para melhorar as chances de sucesso na gravidez e garantir a saúde da paciente e do bebê durante a gestação.

Esperando o resultado da transferência de embriões | O passo a passo do tratamento de FIV
Depois da transferência dos embriões, última etapa do processo de fertilização in vitro, vem a espera. São cerca de duas semanas até que a paciente possa fazer o teste beta HCG e descobrir se está grávida ou não.
Todo o processo de reprodução assistida tem como objetivo realizar o grande sonho de ter um bebê, então, é perfeitamente natural que a mulher ou o casal experiencie angústia e ansiedade nesse momento.
Trata-se de um período cercado de dúvidas e não é incomum encontrar, na internet, relatos de mulheres preocupadas, ansiosas pelo resultado e com medo de prejudicar sua implantação de alguma maneira.
A ansiedade é muita, mas é importante manter a calma
Depois de tentativas frustradas, tratamentos hormonais, coleta dos óvulos e o processo de implantação, é totalmente compreensível que a mulher esteja desgastada tanto física quanto psicologicamente.
Então, não se surpreenda se, nesse período, você notar mudanças repentinas de humor. Além do tratamento hormonal afetar o equilíbrio emocional, a expectativa é grande. Seja paciente consigo mesma e com suas emoções.
Sabemos que durante essas duas semanas você só quer saber se a implantação deu certo. Entretanto, é melhor não pensar demais sobre o assunto, já que você não pode fazer nada a partir da implantação, além de esperar.
Distraia sua mente
Ocupe sua mente com o trabalho, projeto, hobby, atividade de lazer ou outros estímulos. Talvez seja o momento de procurar uma rede de apoio, seja com o(a) companheiro(a), familiares, amigos, ou algum tipo de terapeuta ou psicólogo.
Evite o Dr. Google
A equipe de reprodução assistida do Mater Dei também estará pronta para responder as dúvidas que podem surgir nesse período, então evite fazer muitas perguntas ao “Dr. Google”. Afinal, ele não conhece você nem seu histórico como sua médica, certo?
Não precisa limitar suas atividades
O período de repouso recomendado após a implantação é de, no máximo, 48h. Depois disso, não tem problema se você caminhar, pegar algo do chão, fizer força para ir ao banheiro, limpar a casa… não existe evidência científica de que atividade física possa prejudicar a gravidez.
Entretanto, não é incomum que algumas mulheres sintam desconforto abdominal, principalmente depois da coleta dos óvulos, que ocorre 2 a 5 dias antes da transferência.
Então, que fique claro: o repouso deve ser feito se for deixar a mulher mais confortável, não para evitar uma falha na implantação, ok?
Teste de farmácia não substitui o beta HCG
Muitas mulheres fazem testes de farmácia antes do exame de beta HCG mas saiba que somente o teste sanguíneo realizado no dia determinado pela sua médica é que irá confirmar a sua gravidez. Então, se o teste de farmácia vier negativo, não se desespere e siga as recomendações da sua médica. Se vier positivo, tenha paciência, também. O ideal é não realizar o teste de farmácia, ele poderá somente aumentar a sua ansiedade.
Como saber se a implantação de embriões deu certo
Como falamos, somente o teste realizado pela clínica de reprodução poderá confirmar se a implantação foi bem sucedida. Se o resultado for positivo com beta-HCG acima de 30 UI/ml, a paciente está grávida.
Os valores devem aumentar em torno de 50% 48 horas depois do primeiro exame. Um ultrassom deve ser feito duas semanas depois do teste positivo para verificar a localização da gestação e o número de embriões.
Até o dia do teste, as pacientes costumam ficar de olho no surgimento de sintomas que sinalizem a gravidez. Alguns deles podem ser:
– Cólicas no abdome inferior;
– Aumento da sensibilidade ou inchaço nas mamas;
– Cansaço ou fadiga;
– Pequeno sangramento escuro, tipo borra de café (avise seu médico!)
Entretanto, se você não apresentou nenhum desses sintomas, não se preocupe! Muitas mulheres não apresentam nenhum sinal da gravidez nesses primeiros dias porque os níveis do beta hCG ainda são muito baixos.
Além disso, esses são sintomas inespecíficos e não garantem que a implantação deu certo, ok? Paciência é a palavra de ordem nesse momento!
Gostou do post? Então nos acompanhe também pelo Instagram e Facebook. Por lá, sempre compartilhamos diversos tipos de conteúdo sobre reprodução humana e saúde reprodutiva.

Saiba como é o passo a passo de um tratamento de FIV: da consulta à gravidez | Etapa Coleta de Óvulos
A melhor amiga da boa decisão é a informação. Por isso, se você pretende seguir em frente com o sonho de ter filhos por meio de um tratamento de fertilidade, deve tirar todas as dúvidas para sentir segurança e conduzir o sonho adiante.
No post anterior, a gente falou de cada passo do tratamento pelo qual você passará, se for indicado uma Fertilização In Vitro (FIV).
Hoje, vamos detalhar um pouco mais do Passo 7: punção folicular que trata sobre a etapa coleta de óvulos.
A coleta de óvulos é um procedimento relativamente simples e rápido, fundamental na FIV.
1 – Preparação
Os ovários são estimulados previamente para que os folículos sejam amadurecidos de forma igual e garantam um número maior de óvulos maduros e de boa qualidade. Os especialistas acompanham a estimulação ovariana pela ultrassonografia e verificam o melhor momento para a coleta dos folículos.
2 – Procedimento
A aspiração dos óvulos é feita por meio de uma agulha guiada por ultrassom transvaginal e dura cerca de 20 a 30 minutos, a depender da quantidade de folículos.
O procedimento é realizado sob leve sedação venosa, evitando que a paciente sinta qualquer dor ou incômodo na picada da agulha ou na punção do ovário. Depois, com auxílio de um espéculo, é feita a lavagem da vagina e do colo uterino com soro fisiológico. A aspiração ou punção é feita por uma agulha fina acoplada ao aparelho de ultrassom introduzida na vagina até os ovários onde penetra os folículos.
3 – Avaliação
O material coletado é entregue ao laboratório de fertilização in vitro, imediatamente após a coleta, onde será analisado por microscópio. Em seguida, os óvulos coletados são colocados em meio de cultura e incubados à espera dos espermatozoides para a fertilização.
4 – Pós-procedimento
Algumas mulheres podem ter sonolência em decorrência da sedação e sentir um leve incômodo na região abdominal. Por isso, recomenda-se repouso no dia da coleta. O retorno às atividades diárias dependerá da disposição de cada paciente.
Nos próximos textos, vamos abordar outras etapas da FIV, como o cultivo embrionário e a transferência de embriões.
Continue nos acompanhando pelo Instagram e Facebook para ficar por dentro de tudo o que está relacionado à reprodução humana e saúde reprodutiva.
Saiba como é o passo a passo de um tratamento de FIV: da consulta à gravidez
A melhor amiga da boa decisão é a informação. Por isso, se você pretende seguir em frente com o sonho de ter filhos por meio de um tratamento de fertilidade, deve tirar todas as dúvidas para sentir segurança e seguir adiante.
Tirar todas as dúvidas significa, inclusive, saber passo a passo como funciona o tratamento pelo qual você passará. Se no seu caso for indicado uma Fertilização In Vitro (FIV), continue a leitura e saiba como funciona cada estágio, da consulta inicial à gravidez.
PASSO 1: Consulta Inicial, aconselhamento e solicitação de exames

Primeiramente, é preciso investigar por que a gravidez ainda não ocorreu de forma natural. Isto será possível por meio da avaliação médica e da realização de exames específicos para o diagnóstico da causa da infertilidade.
Você deve ter atenção pois a razão para a dificuldade de engravidar pode estar em uma disfunção leve e que, ao ser solucionada, permite uma gravidez espontânea sem a necessidade de um tratamento como a FIV.
Nesta fase, a consulta inicial é para te conhecer melhor (ou o casal), conhecer seu histórico, entender as suas angústias e expectativas, além de solicitar exames. Se constatada a necessidade de FIV, damos prosseguimento.
PASSO 2: análise do resultado dos exames e planejamento do tratamento

Quando os exames ficarem prontos, você precisa voltar ao consultório para saber o que eles dizem sobre sua saúde reprodutiva e se já é possível traçar um plano de tratamento.
Definindo que o melhor tratamento para você(s) é a fertilização in vitro, seguimos para o passo 3.
PASSO 3: início do ciclo da FIV – estimulação ovariana

Em torno do 2º ao 4º dia da menstruação, você deverá retornar à clínica para realizar um exame de ultrassom. Nesse ultrassom verificaremos, se os ovários estão “prontos” para o início da estimulação. Se estiver tudo ok, iniciaremos então o uso das medicações para a estimular os ovários.
Esses medicamentos permitirão que seu organismo produza mais óvulos para obter, consequentemente, mais embriões. Essa fase de estimulação dos ovários com o uso da medicação dura, em média, 10 a 12 dias.
O crescimento dos folículos é acompanhado por ultrassonografias para que eles sejam medidos e contados, acompanhando assim o seu desenvolvimento.
Ao longo desse processo, exames de sangue podem ou não ser solicitados. Esses exames vão verificar os níveis de estradiol e , às vezes, progesterona no sangue para comprovar que o crescimento e a evolução dos folículos estão dentro dos parâmetros normais.
PASSO 4: ultrassom de rastreamento da ovulação
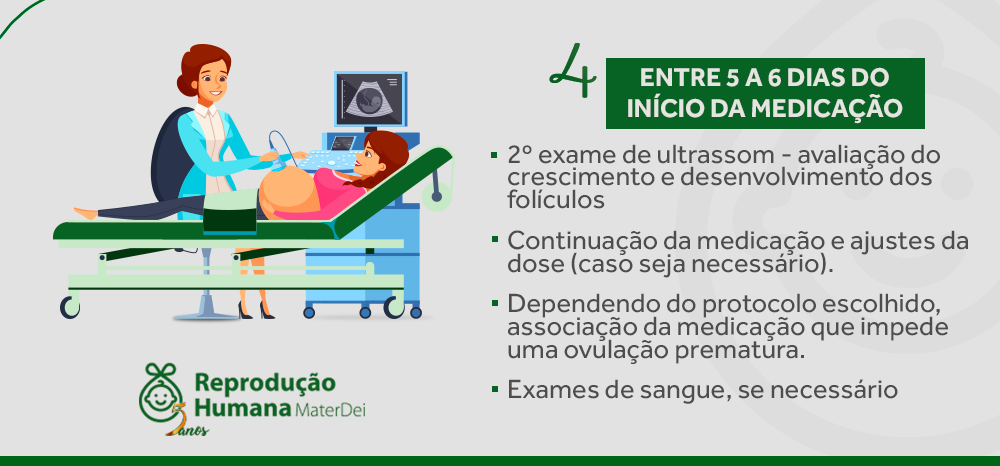
Após o início da medicação, mais ou menos em 5 dias, você retornará à clínica para novo ultrassom. Nesse ultrassom, verificaremos o crescimento e o desenvolvimento dos seus folículos, e se necessário ajustaremos a dose ou introduziremos nova medicação.
A partir desse ultrassom, seguiremos vendo você a cada 2 a 3 dias para monitorização do crescimento dos folículos.
PASSO 5: ultrassom para rastreamento da ovulação

Este é o 3º exame de ultrassom da trajetória da FIV e é importante para monitorar o crescimento dos folículos no ovário, a aparência do endométrio e a presença de muco cervical. Também é observada a necessidade de ajustar a dose da sua mediação, introduzir uma nova ou novos exames.
PASSO 6: confirmação de folículos com tamanho e desenvolvimento adequados

Neste passo, vamos confirmar, por meio de ultrassonografia se os folículos estão com o tamanho e o desenvolvimento que esperamos. Também avaliamos a administração de uma nova medicação, desta vez para promover a maturação dos óvulos e programar a coleta dos mesmos (punção folicular) É muito importante que esta medicação seja administrada no horário exato estipulado pelo médico.
PASSO 7: 34 a 36 horas após a medicação – punção folicular

Pouco mais de uma dia após a nova medicação (cerca de 34 a 36 horas), já é hora de fazermos a coleta dos óvulos. Nesse dia, há também a coleta dos espermatozoides, para o procedimento da fertilização in vitro (FIV ou ICSI), que também ocorre neste mesmo dia.
Normalmente, o procedimento da coleta dos óvulos é realizado pela manhã, sob anestesia. Detalharemos essa etapa da coleta dos óvulos em um post futuro.
No dia da punção, identificamos quantos óvulos maduros (óvulos aptos para a fertilização) temos e realizamos a fertilização in vitro.
Nos dias seguintes à punção, vem a etapa do cultivo embrionário (também detalharemos em breve). Nesse processo verifica-se quais óvulos foram fertilizados, e depois quais dos fertilizados se dividiu (clivagem), tornando-se então um embrião.
PASSO 8: transferência do(s) embrião(ões) para o útero

Todo o processo é feito para que a gente chegue com sucesso a esta fase, uma das mais importantes: a transferência do(s) embrião(ões) para o útero. O objetivo é colocar os embriões de forma eficiente e sem traumas (ou com o menor trauma possível) no endométrio, o tecido que reveste o útero internamente e que vai acolher o embrião.
O embrião precisa se fixar nesse tecido para que seja nutrido e possa se desenvolver adequadamente. A transferência não demanda anestesia e é feita rapidamente, através de um exame ginecológico e o auxílio do ultrasom, sendo assim necessário que a paciente permaneça com a bexiga cheia.
PASSO 9: teste de gravidez

A nona etapa da FIV é o teste de gravidez. Após passados: “duas semanas da coleta dos óvulos, solicitamos, solicitamos o teste de sangue para determinação da presença do hormônio da gravidez no sangue. Se o resultado for positivo com beta-HCG acima de 50 UI/ml…. CONSEGUIMOS!!! Está grávida!!
PASSO 10: ultrassom para verificar a gravidez

15 dias após o teste de gravidez dar positivo, fazemos um exame de ultrassonografia transvaginal para a detecção clínica da gravidez. Isto quer dizer, para visualizar o saco gestacional. Assim saberemos se a gravidez está evoluindo de acordo e ou se há mais de um embrião implantado.
A reta final é talvez a mais emocionante para mães e pais. Um novo ultrassom para verificar os batimentos cardíacos do bebê e encaminhamento para o pré-natal. Daí em diante a paciente deve fazer todo o pré-natal e acompanhamento de uma gravidez normalmente, com o seu obstetra!.
Continue nos acompanhando pelo Instagram e Facebook para ficar por dentro de tudo o que está relacionado à reprodução humana e saúde reprodutiva.

Fiz vasectomia mas agora quero ter filhos: devo optar pela reversão ou pela FIV?
A vasectomia é uma das mais conhecidas formas de contracepção masculina, assim como a laqueadura está para as mulheres. Ela consiste na interligação dos ductos deferentes, fazendo com que os espermatozóides não façam mais parte do líquido seminal do homem.
Isso significa que nunca mais será possível ter filhos? Não mais. Os avanços da Medicina permitem hoje a reversão da vasectomia ou o procedimento de Fertilização In Vitro (FIV). Vamos falar sobre essas duas possibilidades de tratar a infertilidade do homem.
Como funciona a reversão da vasectomia?
O procedimento é caracterizado pela recanalização dos canais deferentes. Assim, os espermatozóides voltam a fazer parte do sêmen, e assim a gravidez natural pode ocorrer.
É aí que entra nosso papel de atualizar o debate entre sociedade e médicos: embora muitas pessoas pensem o contrário, a vasectomia não torna o homem estéril. Isso porque a produção de gametas masculinos continua.
Ou seja, essa recanalização feita durante a reversão de vasectomia faz com que os espermatozóides voltam a ser ejaculados com sêmen.
Quais são os resultados da reversão de vasectomia?
Imagine a situação: o homem chegou a uma altura da vida em que já decidiu sobre o desejo de não ter filhos e optou pela vasectomia. Muito tempo depois, em um relacionamento, muda de ideia e deseja ser pai com a parceira. Com certeza ele deve se perguntar: “Será que vai dar certo?”.
A boa notícia é que a reversão da vasectomia traz bons resultados, mas depende de certas características do paciente, como:
- Há quanto tempo o procedimento foi feito?
- Existe a preexistência de alguma doença crônica que possa prejudicar as funções reprodutoras do homem, como a varicocele?;
- Qual é a idade dele? Esta questão é importante pois os espermatozoides podem sofrer alterações na qualidade, quantidade ou capacidade de mobilização, por exemplo.
Antes de decidirmos pela realização ou não da reversão da vasectomia, é de extrema importância a avaliação do casal como um todo: a idade da parceira, a permeabilidade tubária, a presença de algum outro fator que possa dificultar as chances de uma gravidez espontânea.
Dependendo dessa avaliação, mesmo com a volta dos espermatozoides ao líquido seminal, a reversão de vasectomia pode não ser o tratamento mais adequado para que um casal consiga uma gravidez natural.
Nestes casos, um tratamento de reprodução humana, como a FIV, pode ser a melhor opção.
Como a FIV pode ajudar um homem que fez vasectomia?
Sempre falamos sobre a FIV aqui no blog. Por que? Ela representa um importante tratamento de reprodução humana graças às altas taxas de sucesso.
Após a avaliação completa do casal, podemos constatar que a FIV é o tratamento mais adequado para alguns casos de vasectomia.
Alguns exemplos: se há uma obstrução tubária da parceira, presença de outros fatores de infertilidade, casais com uma idade mais avançada ou até mesmo se a vasectomia foi realizada há mais de 10 anos é comum optar pela FIV em vez do procedimento de reversão.
Mas existe uma diferença: em outras indicações de uma FIV, a coleta de espermatozoides é feita por meio da masturbação. Diferentemente, se a indicação da FIV está relacionada à vasectomia, os gametas são coletados pela punção testicular, realizada por um urologista
A partir daí, os espermatozoides são selecionados e utilizados na fertilização in vitro.
Enquanto isso, as óvulos da parceira são coletados e a fecundação ocorre em laboratório. Aqui na clínica de Reprodução Humana do Mater Dei os embriões são acompanhados até alcançarem a fase ideal de transferência para o útero da paciente.
Continue nos acompanhando pelo Instagram e Facebook para ficar por dentro de tudo o que está relacionado à reprodução humana e saúde reprodutiva.
Criopreservação: saiba quais são as indicações e como é feito o procedimento
Se você já ouviu falar em congelamento de gametas e embriões para uso futuro, então você já ouviu falar em criopreservação. Ela é uma forma segura de postergar a gravidez e, assim, preservar a idade mais jovem dos gametas ou embriões.
Para quem ela é indicada?
Ela pode acontecer em procedimentos de fertilização in vitro (#FIV) como parte da estratégica do tratamento ou para guardar algum material excedente para uso posterior e gerar uma nova tentativa de gravidez. E também por pessoas que querem ou precisam adiar a gravidez e decidem fazer o congelamento para usar o material em momento mais oportuno.
Ela é também procurada por homens com problemas como disfunção erétil ou pelos que vão se submeter à #vasectomia. Também é uma opção, por conveniência, para aqueles que estão em tratamento mas não poderão fazer a coleta no momento da inseminação.
Nesse processo, podem ser congelados embriões, sêmen e óvulos.
A técnica de congelamento de tecido ovariano foi recentemente liberada para preservação da fertilidade futura em casos selecionados.
Como a criopreservação é feita?
O primeiro passo é coletar o material que será criopreservado. Os gametas masculinos são coletados a partir da masturbação. Aqueles homens que não têm espermatozoides no sêmen ejaculado passam pela coleta por punção testicular.
Já as mulheres precisam ser submetidas, inicialmente, à estimulação ovariana e em seguida à coleta dos óvulos. Nos tratamentos de FIV, os embriões excedentes formados também podem ser criopreservados. O congelamento de tecido ovariano necessita de procedimento cirúrgico para obtenção do material a ser congelado.
E depois de coletados?
A criopreservação consiste em aplicar nitrogênio líquido (N2), gás inerte utilizado exclusivamente em processos de criopreservação, ao material coletado. Para manter as propriedades genéticas sem nenhum tipo de reação, as amostras são congeladas a baixíssimas temperaturas que chegam a -196ºC.
Continue nos acompanhando pelo Instagram e Facebook para ficar por dentro de tudo o que está relacionado à reprodução humana e saúde reprodutiva.
